Biến chứng tiêm Filler tại cơ sở làm đẹp không uy tín
.
Tin sức khỏe- 22 giờ trước
Sáng: 7h30-12h00
Chiều: 13h30-16h30
Sáng: 6h00-7h30
Sáng: 7h30-12h00
Chiều: 14h-17h30
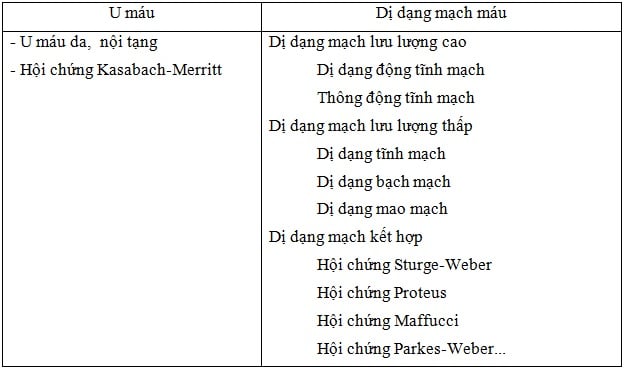
Năm 1982 Mulliken JB và Glowacky dựa vào hóa mô miễn dịch, chẩn đoán hình ảnh và động học mạch máu phân thành hai loại là u máu và dị dạng mạch máu. Đến năm 1996 Hiệp hội Quốc tế nghiên cứu về bất thường mạch máu (International Society For the Study of Vascular Anomalies: ISSVA) công nhận cách phân loại này.
Bảng phân loại bất thường mạch máu của ISSVA
3.1. Dị dạng mạch lưu lượng thấp (low-flow vascular malformations)
3.1.1. Dị dạng tĩnh mạch (venous malformation)
3.1.1.1. Lâm sàng
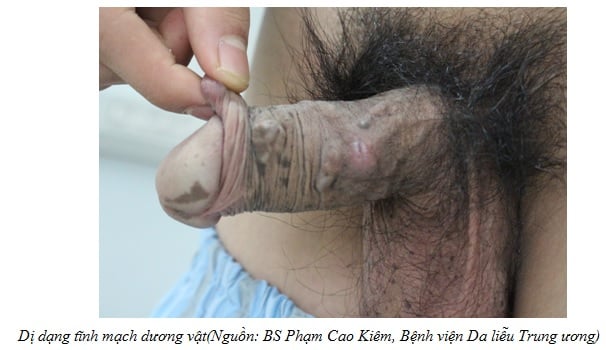
Dị dạng tĩnh mạch chi: dị dạng tĩnh mạch chi có thể dẫn đến mất cân đối hai chi.
Dị dạng tĩnh mạch trong xương có thể gây yếu xương và gãy xương bệnh lý.
Dị dạng tĩnh mạch đường tiêu hóa gây chảy máu mãn tính và thiếu máu, nó có thể là một phần của hội chứng bớt Blue Rubber Bleb.
U mạch chùm (glomangioma): u mạch chùm hay còn gọi là dị dạng tĩnh mạch chùm, đây là một rối loạn di truyền trội trên nhiễm sắc thể thường với đặc điểm là rất nhiều u dị dạng tĩnh mạch màu xanh trên da, thường mềm. Mặc dầu nó khác hoàn toàn với dị dạng tĩnh mạch điển hình vì có sự hiện diện của rất nhiều tế bào cơ trơn chưa trưởng thành, các tế bào này nằm ở mạch máu bị giãn. Tuy nhiên hình ảnh của dị dạng tĩnh mạch điển hình và u mạch chùm vẫn chưa được xác định.
Dị dạng tĩnh mạch da niêm mạc gia đình: các thương tổn da hình vòm với kích cỡ khác nhau tiến triển theo thời gian.
Chẩn đoán: Thông thường dị dạng tĩnh mạch được chẩn đoán bằng lâm sàng. Các thương tổn lâm sàng không xác định được cần dựa vào chẩn đoán hình ảnh (MRI, chụp mạch cản quang).
3.1.1.2. Điều trị
Đi tất chun nếu dị dạng tĩnh mạch ở tứ chi.
Aspirin 80 mg/ngày để làm giảm dấu hiệu đau cách hồi, huyết khối tĩnh mạh.
Dị dạng tĩnh mạch nhỏ tiêm xơ sodium tetradecyl sulfate 1%.
Dị dạng tĩnh mạch lớn hoặc dị dạng tĩnh mạch trong cơ cần tiêm xơ dưới màn huỳnh quang. Ethanol được cho là có hiệu quả nhất trong tiêm xơ tĩnh mạch.
Phẫu thuật sau tiêm xơ để giảm khối lượng dị dạng tĩnh mạch, cải thiện chức năng và thẩm mỹ.
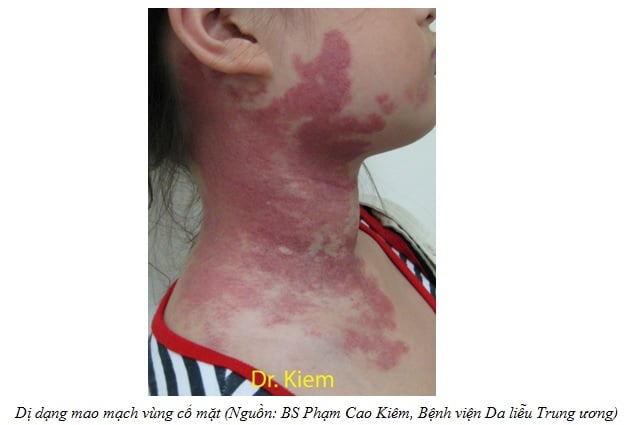
3.1.2. Dị dạng mao mạch (port-wine stain, capillary malformation)
Dị dạng mao mạch hay còn gọi là bớt rượu vang là biểu hiện của dị dạng các mạch máu nông ở da. Các mao mạch trên lớp lưới trung bì giãn ra và mật độ dày đặc.
3.1.2.1. Lâm sàng
Dị dạng mao mạch xuất hiện lúc mới sinh. Hầu hết dị dạng mao mạch xuất hiện ở đầu và cổ. Thương tổn không bao giờ thoái lui, phát triển liên tục tương ứng với tuổi. 65% xuất hiện các u cục máu trên bề mặt thương tổn lúc trưởng thành.
Giai đoạn đầu thương tổn có màu đỏ nhạt, về sau các mao mạch giãn hơn làm cho thương tổn nổi cao hơn và có màu đỏ thẫm. 10% dị dạng mao mạch mặt đi kèm với glaucoma.
Dị dạng mao mạch ở cột sống thắt lưng có thể là dấu hiệu chỉ điểm các bất thường về thần kinh và cột sống như thắt tủy, thoát vị màng não, tật nứt dọc cột sống.
Kết hợp với các loại dị dạng khác: Hội chứng Sturge-Weber, Klippel-Trenaunay, Parkes-Weber, Cobb, Wyburn-Mason
Điều trị
Các loại máy khác như ánh sáng xung mạnh (IPL), Nd: YAG – KTP chỉ có hiệu quả trong một số trường hợp nhất định.
Các loại laser gây tỷ lệ biến chứng cao không thể chấp nhận là laser CO2, laser hơi đồng, laser argon.
Một số phương pháp không khả thi và có hại như phẫu thuật, chiếu xạ, áp lạnh, đốt điện, tiêm xơ.
3.1.3. Dị dạng bạch mạch (lymphatic malformation)
3.1.3.1. Đại cương
Dị dạng bạch mạch là sự giãn bất thường của ống bạch mạch thành các nang chứa đầy dịch bạch mạch. Nó chia thành 3 thể là thể nang nhỏ, thể nang lớn và thể hỗn hợp. Tổn thương không bao giờ thoái lui. Nó phồng lên hay xẹp xuống là do luồng dịch bạch mạch vào ra, do viêm nhiễm hoặc chảy máu nội u. Hầu hết xuất hiện lúc mới sinh hoặc phát hiện trước 2 tuổi.
3.1.3.2. Lâm sàng
Biểu hiện lâm sàng là một khối u màu đen-đỏ hình vòm. Dị dạng bạch mạch vùng mặt gây biến dạng mặt, lồi mắt. Dị dạng bạch mạch gây phì đại xương và tổ chức phần mềm. Phì đại tai, phì đại lưỡi, phì đại môi và xương hàm. Dị dạng bạch mạch lưỡi làm hạn chế phát âm, nhiễm khuẩn, chảy máu, sưng nề tái phát, hạn chế vệ sinh răng miệng. Dị dạng bạch mạch vùng cổ có thể gây tắc nghẽn đường thở.
3.1.3.3. Điều trị
Nghỉ ngơi, thuốc giảm đau được sử dụng khi có chảy máu nội u, viêm mô tế bào làm khối u to đột ngột.
Kháng viêm không steroid có thể dùng trong trường hợp u to do nhiễm trùng hoặc nhiễm vi rút toàn thân.
Kháng sinh được sử dụng khi có viêm mô tế bào do vi khuẩn.
Tiêm xơ khối u được cho là phương pháp điều trị có hiệu quả.
Nang lớn có thể hút dịch trước, sau đó tiêm chất gây xơ như cồn tuyệt đối, sodium tetradecyle sulfate, OK- 432.
Phẫu thuật cắt bỏ chỉ thực hiện khi có khả năng chữa khỏi dị dạng bạch mạch. Phẫu thuật loại bỏ toàn bộ dị dạng bạch mạch thường không khả thi. Các ống bạch mạch còn lại sau phẫu thuật sẽ tái sinh thành nang bạch mạch trên nền sẹo và khối tổ chức phần mềm. Cắt bỏ xương được chỉ định khi dị dạng bạch mạch đầu cổ gây phì đại xương hàm. Dị dạng bạch mạch da được phẫu thuật triệt để khối thương tổn, khuyết da được che phủ bằng mảnh ghép da rời.
3.2. Dị dạng mạch lưu lượng cao (high-flow vascular malformations)
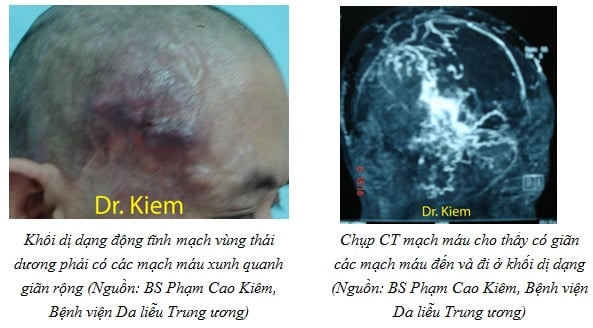
3.2.1. Dị dạng động tĩnh mạch (Arteriovenous malformation)
3.2.1.1. Đặc điểm lâm sàng
Dị dạng động tĩnh mạch biểu hiện bởi sự liên kết bất thường giữa động và tĩnh mạch. Nó là một vùng tập trung các mạch máu ngoằn ngoèo và loạn sản, tại đây các động mạch thông với tĩnh mạch. Mặc dầu dị dạng động tĩnh mạch xuất hiện lúc mới sinh, nhưng nó thường biểu hiện rõ ràng ở tuổi lớn hơn do kích thích của chấn thương, mang bầu hoặc tuổi dậy thì. Sự phát triển của bệnh cũng có thể do điều trị như sinh thiết, thắt mạch đầu gần hoặc phẫu thuật không triệt để.
Các dấu hiệu thông thường bao gồm: đau, phát triển quá cỡ, thiếu máu, chảy máu và suy tim. Chảy máu có thể ít hoặc nhiều khi mọc răng, nhổ răng ở bệnh nhân có dị dạng động tĩnh mạch cung hàm. Schobinger phân làm bốn giai đoạn lâm sàng gồm
Giai đoạn I: thương tổn là vết màu hồng-tím và ấm, có thông động tĩnh mạch.
Giai đoạn II: giống giai đoạn I, thêm sờ có mạch đập, rung mưu, nghe có tiếng thổi.
Giai đoạn III: giống như trên, thêm da loạn dưỡng, loét, chảy máu và đau.
Giai đoạn IV: suy tim.
Dị dạng động tĩnh mạch ở chi có thể đơn độc hoặc nhiều ổ, cũng có thể một phần hoặc toàn bộ chi. Dị dạng động tĩnh mạch ở đầu và cổ hơi khác một chút do biến chứng trầm trọng như đột quỵ gây ra bởi tắc mạch, chảy máu răng ở bệnh nhân có dị dạng động tĩnh mạch cung hàm.
Dị dạng động tĩnh mạch hoặc thông động tĩnh mạch phổi thường gây xanh tím, ngón tay dùi đục, tăng hồng cầu, nhồi máu và áp xe não do mất chức năng lọc bình thường của mạch phổi. Dị dạng động tĩnh mạch có liên quan với phổi và hoặc hệ thống tiêu hóa thường gặp trong hội chứng Rendu-Osler-Weber (giãn mạch chảy máu di truyền: hereditary hemorrhagic telangiectasia). Ở ruột, các thương tổn giống như u máu nhỏ nhưng không có thông động tĩnh mạch rõ ràng trên phim x quang. Dị dạng động tĩnh mạch gan có liên quan tới hội chứng Rendu-Osler-Weber với biểu hiện là tăng sinh mạch tại gan, mạch gan xấu trên phim chụp x quang, có thông động tĩnh mạch.
Mặc dù da phủ trên thương tổn có thể bình thường, ta vẫn có thể phát hiện được khối dị dạng vì chúng có màu đỏ, ấm hơn da xung quanh, mạch đập, rung mưu. Thương tổn ở chân có thể khu trú hoặc lan rộng. Dễ dàng phát hiện dị dạng mạch lưu lượng cao nhờ máy Doppler.
Trên phim MRI các mạch đến nuôi khối dị dạng và mạch dẫn máu đi từ khối dị dạng đều giãn rộng. Có sự thay đổi mạnh mẽ tổ chức phần mềm xung quanh khối dị dạng.
Da dầy và tăng lắng đọng mỡ có thể xảy ra ở khối dị dạng. Trên phim MRI có thể thấy hiện tượng tiêu xương, sự thay đổi trên xương hoặc màng xương mỏng.
1.1.1.1. Điều trị
Không bao giờ được điều trị tắc hoặc thắt mạch nuôi đầu gần vì nó sẽ tạo ra tân mạch ở xung quanh tới nuôi khối dị dạng. Chỉ tắc mạch đầu gần như là biện pháp làm giảm chảy máu, giảm đau hoặc giảm tải chống suy tim, đặc biệt khi phẫu thuật gây ra biến dạng nặng. Thông thường tắc mạch trước phẫu thuật từ 24-72 giờ.
Sau phẫu thuật bệnh nhân cần được theo dõi hàng năm về lâm sàng, siêu âm hoặc MRI.
3.3. Dị dạng mạch kết hợp (combined vascular malformations)
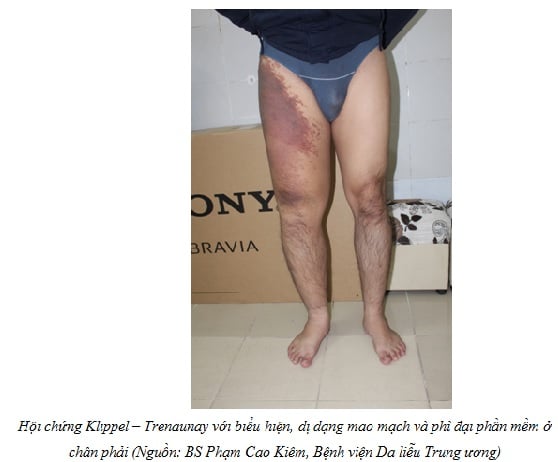
3.2.1. Hội chứng Klippel-Trenaunay
3.2.1.1. Đại cương
Hội chứng Klippel-Trenaunay là sự kết hợp dị dạng mạch máu da với bất thường hệ thống tĩnh mạch và bạch mạch cùng với phì đại xương và tổ chức phần mềm ở chi. Nó xuất hiện lúc sinh và phát triển theo thời gian.
3.2.1.2. Lâm sàng
Bất thường mạch máu da: hay gặp là dị dạng mao mạch. Thương tổn da thường giới hạn ở một phần của chi, tuy nhiên có tới 17% – 21% bệnh nhân thương tổn xuất hiện toàn bộ chi hoặc ở người. Cùng với sự bất thường da có thể tăng sắc tố, da dầy lên, giãn mạch màu đỏ anh đào.
Phì đại chi: đa số xảy ra ở một chân, có 5% -11% xuất hiện ở tay, 13-19% xuất hiện cả tay và chân. Chi dài xảy ra 70% bệnh nhân. Thông thường phì đại và bất thường mạch máu xảy ra cùng một chi, hiếm khi xảy ra hai chi khác nhau. Sự phì đại là là do phì đại cơ, dày da và phát triển tổ chức mạch máu. Xương phát triển quá mức cùng với phù nề tổ chức bạch huyết cũng góp phần làm chi phì đại. Âm hộ và bìu có thể phì đại khi bất thường tĩnh mạch lan tới vùng khung chậu. Vú có thể ảnh hưởng nếu bệnh nặng ở chi trên.
Bất thường tĩnh mạch: Điển hình bất thường tĩnh mạch nông phía ngoài bàn chân lan rộng lên trên. Ít nhất 1/3 bệnh nhân bất thường tĩnh mạch lan toàn bộ chi. Bất thường tĩnh mạch sâu cũng được thông báo trong một số trường hợp.
Cận lâm sàng: sử dụng X quang, MRI, chụp mạch, siêu âm và hạt nhân y học (Nuclear medicine) để chẩn đoán.
Chăm sóc y tế: đi tất thun để hạn chế phù nề và giảm thiếu máu tĩnh mạch. Viêm huyết khối tĩnh mạch cần điều trị lâu dài với thuốc kháng đông. Aspirin 1-2 mg/kg/ngày được chỉ định. Theo dõi tình trạng tim ở tất cả các bệnh nhân có dị dạng động tĩnh mạch.
Phẫu thuật: Servelle thông báo thành công trong điều trị 700 bệnh nhân có hội chứng Klippel Trenaunay bằng cách cắt bỏ hoặc thắt mạch máu bất thường. Tuy nhiên hầu hết các trung tâm y tế tránh việc can thiệp phẫu thuật vì nó để lại nhiều biến chứng như rỉ dịch bạch mạch, nhiễm khuẩn và da khó lành. Mayo nghiên cứu hàng loạt ca lâm sàng chỉ ra rằng thắt mạch, cắt bỏ tĩnh mạch giãn chỉ cải thiện 40% các trường hợp. Tĩnh mạch giãn tái xuất hiện 90% bệnh nhân. Tiêm xơ nội tĩnh mạch đã được đề xuất để thay thế phẫu thuật. Nếu hai chân chênh lệch lớn hơn 2 cm thì cần áp dụng thủ thuật gắn đầu xương. Phì đại ngón cùng với biến dạng nghiêm trọng thì có thể cắt bỏ ngón.
3.3.2. Hội chứng Proteus
3.3.2.1. Đại cương
Đây là hội chứng hiếm gặp, nó biểu hiện bởi sự quá phát của nhiều tổ chức trên cơ thể và có tính chất gia đình. Sự biến dạng này có nguồn gốc trung mô. Sự quá phát này liên quan đến bất kỳ cấu trúc nào trên cơ thể, nhưng hay gặp nhất là xương, tổ chức liên kết và mỡ.
3.3.2.2. Lâm sàng
Phì đại mất cân đối mặt, thân. Phì đại mất cân đối một phần hoặc cả chi, đặc biệt là các ngón. Thương tổn da không đồng đều bao gồm tăng sản lòng bàn tay bàn chân, u mềm dưới da, bớt thượng bì, u mô thừa mạch máu, tăng hoặc giảm sắc tố vùng.
Biểu hiện da: Thương tổn da có thể phân làm 2 nhóm, nhóm 1 bẩm sinh hay mới sinh và ổn định, nhóm 2 sau sinh và phát triển. Thương tổn da gồm bớt tổ chức liên kết dạng não, bớt thượng bì, u mỡ, u mô thừa mạch máu, vùng da tăng hoặc giảm sắc tố. Bớt thượng bì và dị dạng mạch máu thuộc nhóm 1, trong khi u mỡ và bớt tổ chức liên kết thuộc nhóm 2 và xảy ra muộn hơn.
Thương tổn da nhóm 1 mang đặc điểm sau:
Bớt thượng bì xuất hiện lúc sinh có màu nâu, đầu dẹt, tăng sừng hoặc sẩn sùi, các thương tổn này sắp xếp theo đường Blaschko. Thương tổn rải rác, không đối xứng hai bên. Mô học thấy hiện tượng ly gai và tăng sừng.
Dị dạng mạch máu xuất hiện lúc sinh. Các bất thường này bao gồm dị dạng mao mạch, dị dạng bạch mạch, dị dạng tĩnh mạch, bớt flammeus, u máu sừng hóa. Các thương tổn này phát triển một cách bất thường cùng với bệnh nhân và không thoái lui.
Thương tổn da nhóm 2 mang đặc điểm sau:
Bớt tổ chức liên kết dạng não có bờ rõ, nhăn nheo như bề mặt não bộ, đồng màu da. Thương tổn thường phân bố ở lòng bàn chân lòng bàn tay, ngoài ra nó còn có thể xuất hiện ở thân mình, dưới cánh mũi, cánh tay. Thương tổn lòng bàn chân có thể gây loét, nhiễm khuẩn, và gây khó khăn khi đi lại. Mô bệnh học người ta thấy có sự phát triển mạnh không đều của tổ chức xơ.
U mỡ và vùng giảm sản tổ chức mỡ. Khối u lớn bao gồm mỡ, bạch mạch và mạch máu hoặc tổ chức dưới da. Chúng thường xuất hiện ở đầu, bụng và chân. Vùng giảm sản da, tổ chức mỡ lõm xuống, tĩnh mạch nổi rõ.
Biểu hiện da là sự phát triển bất thường kịch tính gây lên phì đại mất cân đối mặt, một phần hoặc cả hai chân – đặc biệt là các ngón. Bớt cà phê và vùng tăng hoặc giảm sắc tố sắp xếp thành hàng hoặc vòng xoắn. Rậm lông và bất thường về móng cũng xuất hiện ở hội chứng Proteus.
Biểu hiện xương: biểu hiện xương trong hội chứng Proteus là sự quá phát của hệ thống xương bao gồm sự quá phát nửa người, khổng lồ một phần bàn tay hoặc bàn chân, bất thường về hệ xương bao gồm xương dài quá cỡ và vẹo cột sống.
Sự bất thường của hệ thống sọ mặt là phổ biến và tiến triển bao gồm phì đại xương và quá sản nửa sọ, dính khớp sọ, phì đại lồi cầu một bên. Đầu dài, mặt dài, nếp nhăn mí mắt xiên xuống, sa trễ, sống mũi thấp rộng hoặc lỗ mũi nghiêng. Bệnh nhân có hiện tượng trì trệ trí tuệ, động kinh.
Khối u đặc hiệu tìm thấy trong hội chứng Proteus với tần số tăng dần bao gồm u mỡ xâm lấn cơ và các cơ quan như tim, tụy, cột sống và họng. Các khối u khác được thông báo bao gồm u nang buồng trứng, u tinh hoàn, u tuyến mang tai. Các khối u lành tính khác bao gồm u mô phế quản, u màng não cũng được thông báo.
Bệnh nang phổi tìm thấy khoảng 10%, nó tiến triển nhanh và có thể dẫn đến tử vong. Nang thận cũng được mô tả. Phì đại nội tạng cũng được thông báo, hay gặp nhất là lách và tuyến ức.
Bất thường mạch máu trong đường tiêu hóa, lách, thận và tinh hoàn cũng được thông báo.
Biểu hiện ở mắt bao gồm lác mắt, rung giật nhãn cầu, u trên nhãn cầu. Các khiếm khuyết khác trên mắt bao gồm cận thị mức độ cao, tăng sắc tố bất thường tại võng mạc, dính võng mạc, đục thủy tinh thể, khuyết võng mạc, dị sắc mống mắt và glaucoma. Các đặc điểm khác bao gồm bệnh cơ mất đối xứng, dị tật tim bẩm sinh, khớp cắn lệch, thiếu răng và thiểu sản men răng. Suy giảm miễn dịch được thông báo với một trường hợp Proteus.
Tiêu chuẩn chẩn đoán hội chứng Proteus
Tiêu chuẩn chung bao gồm: thương tổn phân bố dạng khảm, xảy ra rời rạc, tiến triển theo đợt.
Tiêu chuẩn đặc hiệu bao gồm: nhóm A – bớt tổ chức liên kết dạng não. Nhóm B- bớt thượng bì, mất cân đối, phì đại quá phát (chi, sọ, ống tai ngoài, đốt sống hoặc nội tạng), khối u đặc hiệu thứ phát như u tuyến mang tai, u nang buồng trứng.
Nhóm C- rối loạn điều chỉnh tổ chức mỡ (u mỡ, vùng thiểu sản mỡ), dị dạng mạch (mao mạch, tĩnh mạch hoặc bạch mạch), nang phổi, biến dạng mặt.
Xét nghiệm: chụp x-quang xương sọ, cột sống, các xương dài thấy phì đại mất cân đối (xương chi, phì đại xương ngón, ngón vẹo…)
Chụp cộng hưởng từ nội sọ để đánh giá bất thường của hệ thống thần kinh trung ương, nguyên nhân của trì trệ trí tuệ và dộng kinh.. Chụp cộng hưởng từ bụng để phát hiện u mỡ trong bụng. Chụp CT scanner ngực để phát hiện nang phổi.
Các xét nghiệm khác: sinh thiết da để khẳng định chẩn đoán lâm sàng. Phân tích nhiễm sắc thể có thể thấy được sự chuyển đoạn, mất đoạn. Điện não đồ.
3.3.2.3. Điều trị
Nội khoa
Mục đích điều trị nội khoa là để hạn chế hậu quả về thể chất và tinh thần
Thuốc chống huyết khối cần được quan tâm nếu bệnh nhân trải qua phẫu thuật vì bệnh nhân dị dạng mạch có xu hướng huyết khối tĩnh mạch sâu và huyết khối mạch phổi chí tử.
Thương tổn nang phổi cần được theo dõi chặt chẽ vì chúng có thể tiến triển tới viêm phổi, xẹp phổi dẫn tới suy phổi.
Bớt tổ chức liên kết dạng não cần được quan tâm đặc biệt khi nó ở lòng bàn chân gây khó khăn cho bệnh nhân khi đi lại. Điều trị bảo tồn nội khoa cho bệnh nhân bị bớt bẩm sinh dạng não bao gồm (1) giữ cho ngón chân sạch sẽ và khô ráo, (2) bôi thuốc kháng khuẩn thường xuyên để giảm mùi hôi, (3) theo dõi chặt chẽ loét và nhiễm khuẩn, (4) sử dụng dụng cụ chỉnh hình. Cố gắng điều trị bằng phẫu thuật thường không mang lại hiệu quả tốt, do đó phẫu thuật không được đề cập.
Phẫu thuật
Đánh giá trước mổ bao gồm lượng giá giải phẫu đường thở, và bảo tồn phổi, bởi vì thường xuất hiện phì đại amidan và nang phổi. Bác sĩ tạo hình và bác sĩ chỉnh hình cần điều chỉnh một số bất thường về xương. Thủ thuật gắn đầu xương để hiệu chỉnh mất cân đối phát triển đầu xương, đục xương để làm ngắn xương dài. U dưới da cần được loại bỏ sớm. Biến dạng tuyến sinh dục cần đựợc điều trị sớm vì có tỷ lệ cao chuyển thành u.
3.3.3. Hội chứng Maffucci
Hội chứng Mafucci là một biến dạng gen hiếm gặp, nó ảnh hưởng cả nam và nữ. Nó có đặc điểm phì đại sụn lành tính, biến dạng xương, u máu hình dạng không đều và đen. Người ta không tìm thấy bệnh này có tính di truyền, chủng tộc và giới tính, nhưng bệnh thường biểu hiện ở khoảng 4-5 tuổi với 25% các trường hợp là bẩm sinh. Bệnh xuất hiện do lọan sản trung bì phôi ở giai đoạn sớm của cuộc đời.
3.3.3.1. Lâm sàng
Hội chứng Maffucci biểu hiện cả xương và da. Dị dạng tĩnh mạch nông và sâu nổi lên như một khối u thường ở phần xa các chi, nhưng có thể ở bất cứ nơi nào trên cơ thể, thương tổn không đối xứng. Dị dạng tĩnh – bạch mạch có thể xảy ra nhưng ít gặp. U sụn lành tính có thể xuất hiện ở bất cứ nơi nào, nhưng chúng thường tìm thấy ở ngón tay và xương dài. Các xương này thường biến dạng mất cân đối và gây gãy xương thứ phát. Khoảng 30-37% u sụn trong hội chứng này có thể biến thành sarcom sụn.
Dị dạng tĩnh mạch trong hội chứng Maffucci có màu xanh và xẹp xuống khi ấn vào. Dị dạng mạch có thể một hoặc hai bên và thường không đối xứng. Huyết khối hình thành trong lòng mạch và tạo thành sỏi tĩnh mạch.
U sụn được tạo bởi sự lọan sản trung bì. Khi xương phát triển thì sụn bị để lại sau và phát triển không đều gây biến dạng xương. Xương không đều bao gồm xương không đủ độ, hai chi không bằng nhau, gãy xương bệnh lý. U sụn có thể chuyển thành carcinom sụn khoảng 30% bệnh nhân. Tuổi thường gặp là 40.
Tiền sử: cha mẹ bệnh nhân là người đầu tiên thông báo về khối u màu xanh và mền ở đầu xa của các chi. Bệnh nhân thường có vóc người thấp, có thể mất cân đối hai chi do loạn sản xương.
Thực thể: u máu tìm thấy rất nhiều vị trí trên cơ thể như màng não tủy, mắt, hầu họng, lưỡi, khí quản và đường tiêu hóa.
U nội sụn tìm thấy ở tay trên 89%, ngoài ra là ở các nơi khác như bàn chân, xương chày, xương mác, xương đùi, xương cánh tay, xương sừơn và xương sọ. Khối u có thể gây gãy xương dẫn đến biến dạng về sau như ngắn hoặc mất cân đối hai bên. Người bị ảnh hưởng nặng bởi hội chứng này rất khó đi lại và khó khăn trong các hoạt động khác.
3.3.3.2. Xét nghiệm
X-quang được tiến hành để theo dõi biến chứng ác tính của khung sụn.
Sinh thiết vùng có x-quang nghi ngờ ác tính.
CT và MRI giúp đánh giá thương tổn và tổ chức.
3.3.3.3. Điều trị
Không một biện pháp y học nào được áp dụng nếu bệnh nhân không có triệu chứng. Bệnh nhân cần được theo dõi sát để phát hiện sự thay đổi ác tính ở da và xương.
3.3.4. Hội chứng Parkes-Weber
Đây là một loại dị dạng mạch kết hợp lưu lượng cao hiếm gặp hay xảy ra ở chi dưới với các biểu hiện của dị dạng động-tĩnh-mao mạch, dị dạng bạch-động-tĩnh-mao mạch. Trên lâm sàng thấy các dấu hiệu sau: xuất hiện lúc sinh, vùng da ấm, tím, có mạch đập, chi to, có vết đỏ hình bản đồ. MRI cho thấy hình ảnh phì đại cơ và xương. MRA cho thấy giãn động tĩnh mạch, thông động tĩnh mạch.
3.3.5. Hội chứng Bannayan-Riley-Ruvalcaba
Chậm vận động, và chậm phát triển lời nói, bệnh cơ đầu gần, đầu to, dát đen dương vật, polip đại tràng, u mỡ dưới da, viêm tuyến giáp Hashimoto. Dị dạng động tĩnh mạch biểu hiện ở da, cơ, trong xương, não. Bệnh do rối loạn nhiễm sắc thể thường trội bởi sự đột biến trong PTEN (một gen ức chế ung thư). Bệnh nhân có nguy cơ phát triển thành u lành hoặc u ác tính.
Điều trị Hội chứng Bannayan-Riley-Ruvalcaba và hội chứng Parkes-Weber: Nếu chi chênh lệch trên 1.5 cm, bệnh nhân cần đi giày để ngăn ngừa vẹo cột sống và tránh đi khập khiễng. Tắc mạch lựa chọn được áp dụng cho bệnh nhân có biểu hiện như đau, thiếu máu cục bộ, hoặc loét. Cắt bỏ một phần tổ chức nếu bàn chân quá to. Gắn đầu xương nếu hai chân chênh lệch lớn hơn 2 cm.
3.3.6. Hội chứng u thần kinh da mạch máu tăng sắc tố (Phakhongmatosis pigmentovascularis): có 4 thể lâm sàng
Loại I: kết hợp dị dạng mao mạch với bớt sùi tăng sắc tố.
Loại II: dị dạng mao mạch với bớt tăng sắc tố trung bì, có hoặc không có bớt anemicus (là bất thường mạch máu tại chỗ bẩm sinh với biểu hiện lâm sàng là dát tăng sắc tố)
Loại III: dị dạng mao mạch với bớt spilus. Có hoặc không có bớt anemicus
Loại IV: dị dạng mao mạch, bớt sắc tố trung bì, bớt spilus có hoặc không có bớt anemicus
3.3.7. Hội chứng Sturge-Weber (SWS)
SWS nằm trong 1 nhóm các tổn thương đựơc gọi là phakhongmatoses. nó bao gồm u bẩm sinh có thể xuất hiện ở da, mắt, thần kinh trung ương (ở các thời điểm khác nhau)
SWS được phân loại vào nhóm bộ 3 SWS hoàn toàn khi 3 hệ cơ quan bị ảnh hưởng, phân loại vào nhóm 2 SWS khi cả thần kinh-da hoặc mắt-da bị ảnh hưởng , phân loại vào nhóm 1 SWS khi chỉ có thần kinh hoặc da bị ảnh hưởng.
Khoảng 85% bệnh nhân biểu hiện lâm sàng triệu chứng mắt hoặc động kinh, 1 số biểu hiện mức độ chậm phát triển trí tuệ khác nhau (60%) và 1 số biểu hiện sự thiếu hụt chức năng thần kinh như liệt bán thân,bán manh. Tổn thương mắt hoặc thần kinh thường biểu hiện từ khi 1 tuổi và động kinh với mức độ nặng thường là biểu hiện của tổn thương thần kinh nhiều. vì vậy chẩn đoán và điều trị sớm là điều rất quan trọng trước khi các tổn thương nó vĩnh viễn xảy ra
3.3.8. Hội chứng Cobb
Hội chứng Cobb là tổn thương hiếm gặp và không có tính di truyền có liên quan đến u mạch gai cột sống hoặc dị dạng động tĩnh mạch bẩm sinh, có tổn thương mạch máu ở da. Berenbruch lần đầu mô tả tổn thương này năm 1890, nhưng nó không được biết đến rộng rãi cho tới báo của của Cobb năm 1915. Điểm quan trọng của hội chứng này được nhấn mạnh là tổn thương mạch máu ở da có thể ẩn cùng với tổn thương mạch ở sừng tủy sống hoặc dị dạng động tĩnh mạch có thể dẫn đến yếu hoặc liệt.
Bệnh nhân của Cobb lúc đầu được cho là bị bại liệt, tuy nhiên Cushing nhận thấy rằng tổn thương ở sừng tủy sống được biểu hiện bằng liệt hoàn toàn với mất cảm giác ở phần cao của cơ thể, cương đau dương vật và đáp ứng quá mức phản xạ.
Đầu tiên các bệnh nhân được điều trị bằng phẫu thuật giảm áp ống tủy ,cố gắng thắt búi dị dạng tĩnh mạch nhưng kết quả là gây ra tử vong do chảy máu. Trị liệu bằng tia xạ sau đó được sử dụng với kết quả hạn chế.
TÀI LIỆU THAM KHẢO
1. National Organization of Vascular Anomalies (2008), www.novanews.org, April 23.
2. Đỗ Đình Thuận, Trần thiết Xơn (2007), “quan niệm mới về u máu trẻ em”, Tạp chí Y Học Việt Nam, tháng 10-số 2.
3. Milic A, Chan RP, Cohen JH, Faughnan ME (2005), “Reperfusion of pulmonary arteriovenous malformations after embolotherapy”. J Vasc Interv Radiol. Dec;16(12):1675-83.
4. Deniz Ertem, Yesim Acar, Esin Khôngtiloglu, Deniz Yucelten, Ender Pehlivanoglu (2000), “Blue Rubber Bleb Nevus Syndrome”, Received for publication Mar 2, 2000; accepted Jun 9, 2000.
5. K Sagara, N Miyazono, H Inoue, K Ueno, H Nishida and M Nakajo (1998), “Recanalization after coil embolotherapy of pulmonary arteriovenous malformations: study of long-term outcome and mechanism for recanalization”, American Journal of Roentgenology, Vol 170, 727-730.
6. John B. Mulliken (1997), “Vascular Anomalies”, Grabb and Smith’ Plastic surgery, 191-202…
7. Laurence M. Boon, Miikka Vikkula (2012), Vascular Malformations, Fitzpatrick’s dermatology in general medicine, chapter172, 2076 – 2093.
Email của bạn sẽ không được hiển thị công khai. Các trường bắt buộc được đánh dấu *
Tập huấn an toàn truyền máu cho điều dưỡng.
Tin hoạt động- 23 giờ trước
Thông báo: Bệnh viện Da liễu Trung ương mời các nhà thầu quan tâm nộp hồ sơ chào giá đăng ký thực hiện dự toán mua sắm Mỏ vịt nhựa..
Tin hoạt động- 3 ngày trước
Thông báo: Bệnh viện Da liễu Trung ương mời các nhà thầu quan tâm nộp hồ sơ chào giá đăng ký thực hiện dự toán mua sắm Test nhanh HCV..
Tin hoạt động- 3 ngày trước
Thộng báo: Lịch khám chữa bệnh dịp lễ Giỗ tổ Hùng Vương và 30/4 -1/5.
Tin hoạt động- 3 ngày trước